Размер почечной лоханки у ребенка 2 месяца
Содержание статьи
Пиелоэктазия
Пиелоэктазия
Что такое почечные лоханки?
Почечные лоханки это полости, где собирается моча из почек. Моча в почечные лоханки попадает из почечных чашечек. Из лоханок моча перемещается в мочеточники, которые транспортируют ее в мочевой пузырь.
Что такое пиелоэктазия?
Пиелоэктазия представляет собой расширение почечных лоханок (pyelos (греч.) — лоханка; ectasia — расширение ). У детей, как правило, пиелоэктазия бывает врожденной. Если вместе с лоханками расширены чашечки, то говорят о пиелокаликоэктазии или гидронефротической трансформации почек. Если вместе с лоханкой расширен мочеточник, это состояние называют уретеропиелоэктазией (ureter- мочеточник), мегауретером или уретерогидронефрозом. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя патология. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые нередко требуют хирургического лечения.
В чем причина расширения почечных лоханок у плода?
Причина расширения лоханок почек заключается в повышении давления мочи в почке из-за наличия препятствия на пути ее оттока. Нарушение оттока мочи может быть вызвано сужением мочевыводящих путей расположенных ниже лоханки, обратным забросом мочи из мочевого пузыря (пузырно-мочеточниковым рефлюксом), а также повышенным давлением в мочевом пузыре.
В чем опасность пиелоэктазии?
Пиелоэктазия является проявлением неблагополучия в мочевой системе. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки. Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита — воспаления почки, ухудшающего ее состояние и приводящего к склерозу почки.
Что может служить препятствием для оттока мочи?
Часто препятствием для оттока мочи из почки является сужение мочеточника в месте перехода лоханки в мочеточник, либо при впадении мочеточника в мочевой пузырь. Сужение мочеточника может быть следствием его недоразвития или сдавления снаружи дополнительным образованием (сосуд, спайки, опухоль). Реже, причиной нарушения оттока мочи из лоханки является формирование клапана в области лоханочно-мочеточникового перехода (высокое отхождение мочеточника). Повышенное давление в мочевом пузыре, возникающее вследствие нарушения нервного снабжения мочевого пузыря (нейрогенный мочевой пузырь) или в результате формирования клапана мочеиспускательного канала, также может затруднять отток мочи из почечных лоханок.
Какова наиболее частая причина пиелоэктазии?
Наиболее частой причиной нарушения оттока мочи из лоханок является встречный обратный поток мочи из мочевого пузыря — пузырно-мочеточниковый рефлюкс. В нормальных условиях пузырно-мочеточниковому рефлюксу препятствует клапанный механизм, существующий в месте впадения мочеточника в мочевой пузырь. При рефлюксе клапан не работает и моча при сокращении мочевого пузыря устремляется вверх по мочеточнику.
Как устанавливают диагноз пиелоэктазии плода?
Диагноз пиелоэктазии плода устанавливают при обычном ультразвуковом исследовании с 16-20 недели беременности.
Что может способствовать появлению пиелоэктазии?
Врожденная патология мочевыделительной системы может иметь генетическую природу или возникать в результате вредных воздействий на организм матери и плода во время беременности.
Какие методы диагностики применяются при пиелоэктазии у новорожденного?
При нерезко выраженной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования (УЗИ), каждые три месяца. При присоединении мочевой инфекции или увеличении степени пиелоэктазии показано полное урологическое обследование, включающее радиологические методы исследований: цистографию, экскреторную (внутривенную) урографию, радиоизотопное исследование почек. Эти методы позволяют установить диагноз — определить уровень, степень и причину нарушения оттока мочи, а также назначить обоснованное лечение. Сами по себе результаты исследований не являются приговором, однозначно определяющим судьбу ребенка. Решение о ведении больного принимает опытный уролог, как правило, на основании наблюдения ребенка, анализа причин и степени тяжести заболевания.
Какие диагнозы ставят на основании обследования?
Некоторые примеры часто встречающихся заболеваний сопровождающиеся пиелоэктазией:
- Гидронефроз, вызванный препятствием (обструкцией) в области лоханочно-мочеточникового перехода. Проявляется резким расширением лоханки без расширения мочеточника.
- Пузырно-мочеточниковый рефлюкс — обратный поток мочи из мочевого пузыря в почку. Проявляется значительными изменениями размеров лоханки при ультразвуковых исследованиях и даже в процессе одного исследования.
- Мегауретер — резкое расширение мочеточника может сопровождать пиелоэктазию. Причины: пузырно-мочеточниковый рефлюкс большой степени, сужение мочеточника в нижнем отделе, высокое давление в мочевом пузыре и др.
- Клапаны задней уретры у мальчиков. При УЗИ выявляется двухсторонняя пиелоэктазия, расширение мочеточников.
- Эктопия мочеточника — Впадение мочеточника не в мочевой пузырь, а в уретру у мальчиков или влагалище у девочек. Часто бывает при удвоениях почки и сопровождается пиелоэктазией верхнего сегмента удвоенной почки
- Уретероцеле — мочеточник при впадении в мочевой пузырь раздут в виде пузырька, а выходное отверстие его сужено. При УЗИ видна дополнительная полость в просвете мочевого пузыря и нередко пиелоэктазия с той же стороны.
Может ли пиелоэктазия исчезнуть без операции?
Да, у многих детей небольшая пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. В ряде случаев требуется консервативное лечение.
Как лечат детей с пиелоэктазией?
Лечение зависит от тяжести и причины заболевания. Дети с невыраженной и средней степенью пиелоэктазии могут наблюдаться у опытного специалиста и получать необходимое лечение, дожидаясь исчезновения или уменьшения степени пиелоэктазии.
В каких случаях требуется хирургическое лечение?
В настоящее время не существует метода, позволяющего предсказать, будет ли нарастать пиелоэктазия после рождения ребенка. Вопрос о показаниях к операции решается в ходе наблюдения и обследования. В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение.
Как часто требуется хирургическое лечение?
Оперативное лечение требуется в 25-40 % наблюдений.
В чем заключается хирургическое лечение при пиелоэктазии?
Хирургические операции позволяют устранить препятствие или пузырно-мочеточниковый рефлюкс. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами — без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал. Информация о принципах операций в соответствующих разделах (пузырно-мочеточниковый рефлюкс, гидронефроз, мегауретер).
Консультации (от 0 до 18 лет)
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы или в каб. 8 корп. последний этаж (Москва, Ленинский проспект 117 . Запись на прием по телефонам +7-916-610-70-82; 8(495) 936-92-30 и 8(495)434-76-00
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы (Москва, Ленинский проспект 117)
+7 (495) 434-76-00
номер приемной Российской Детской Клинической Больницы
+7 (916) 610-70-82
Контактный номер (только WhatsApp) Николаева Василия Викторовича
Назад
Источник
Детская урология PEDUROLOGY.RU
Анатомия почки, мочеточника, мочевого пузыря, полового члена, мошонки.
Почки новорожденного по сравнению с размерами его тела довольно велики. Масса обеих почек у взрослого в среднем составляет 0.3%, а у новорожденного — 0.75% массы тела. У новорожденного длина почки равна 4-4.5см, ширина — 2.5-2.7см и толщина — 2-2.3см. В возрасте 1 года ее размеры увеличиваются в 2 раза, а к 13-15 годам в 7 раз. В последние годы вследствие выраженной акселерации рост ребенка намного опережает темп роста почки. До 2-3 летнего возраста почка имеет долчатое строение, а в дальнейшем дольки постепенно сглаживаются, поэтому наличие у взрослого долчатой почки считается аномалией.
Размеры почек у детей (см). Фимин В.А. 2003 г.
| Возраст | Длина | Ширина | Толщина |
| Новорожденный | 4,2 | 2,2 | 1,8 |
| 5 месяцев | 5,5 | 3,1 | 1,9 |
| 1 год | 7,0 | 3,7 | 2,6 |
| 5 лет | 7,9 | 4,3 | 2,8 |
| 11 лет | 9,8 | 5,15 | 3,3 |
| 15 лет | 10,7 | 5,3 | 3,5 |
Анатомическое соотношение правой и левой почки с соседними органами различное. К передней поверхности правой почки прилежат печень, двенадцатиперстная кишка, печеночный изгиб толстой кишки. Передняя поверхность левой почки прикрыта желудком, поджелудочной железой, петлями тонкой кишки, нисходящей толстой кишкой и селезенкой.. выше и медиальнее обеих почек расположены надпочечники.
Мочеиспускательный канал у детей имеет анатомические особенности. Так длина уретры у новорожденной девочки 10мм, в возрасте 1 года жизни — 22мм, в 16 лет — 32мм. Длина мочеиспускательного канала (уретра) у мальчиков месячного возраста составляет около 60 мм. Ежегодно эта длина увеличивается в среднем на 5мм и к 16 годам достигает 16 см.
Яичко у нормально развивающегося плода к моменту рождения опускается в мошонку. С ростом организма происходит неравномерный рост яичка.
Рост яичка (Веденский В.М. 1980, Пугачев А.Г. 2009)
| Возраст | Длина, мм | ширина,мм | толщина,мм | масса, г |
| Новорожденный | 10.6 | 5.9 | 4.6 | 0.2 |
| 1 год | 16.0 | 9.0 | 7.0 | 0.7 |
| 1-5 лет | 16.0 | 9.0 | 7.3 | 0.8 |
| 8-10 лет | 16.0 | 10.0 | 7.5 | 0.8 |
| 11 лет | 17.0 | 12.0 | 6.5 | 1.2 |
| 12 лет | 23.0 | 13.0 | 7.0 | 1.5 |
| 15 лет | 33.0 | 21.0 | 13.5 | 6.8 |

Половой член у новорожденных мальчиков имеет длину 2-2.5 см. В области головки его кожа неподвижна из-за плотного сращения с белочной оболочкой. Соприкасающиеся поверхности кожи крайней плоти и головки полового члена, как правило до 10 лет остаются сращенными (синехии крайней плоти).

Почка, лоханка почки, мочеточник, почечная вена.

Мочевые пути.
У новорожденных и грудных детей почечная лоханка и мочеточник имеют относительно большие размеры. Наблюдаются различные типы лоханок от мешковидных со слабо развитыми чашками до ветвевидных. Окончательное формирование почечной лоханки происходит к 12 месяцам жизни ребенка. Емкость лоханки зависит от ее типа и возраста ребенка. Стенки мочеточников и лоханок в первые месяцы жизни ребенка развиты слабо. Однако благодаря частым перистальтическим сокращениям их эвакуаторная способность значительна.
Лоханка почки. Почечные лоханки функционируют как воронки и собирают мочу, образованную в почках и поступающую через свои чашечки. После моча через мочеточники поступает в мочевой пузырь. Лоханка также производит ритмические сокращения, которые помогают в передаче мочи к мочеточникам.
Мочеточник у новорожденных оазвит избыточно, в поясничном отделе значительно расширен, имеет коленообразные изгибы, особенно выраженные в месте перехода интрамуральной части в интравезикальную. длина мочеточника у новорожденных 5-7см. Ширина мочеточника у новорожденных 3-4мм.


Мочевой пузырь
Мочевой пузырь новорожденного имеет веретенообразную форму. В наполненном состоянии его продольный размер 5-5,5 см, поперечный — 3-5 см, после опорожнения — соответственно 2,4-3 см и 1,7-2,1 см. Физиологическая емкость мочевого пузыря новорожденного 5-10 мл, на первом году жизни увеличивается в среднем до 50 мл. Объем мочевого пузыря у детей (в мл) определяют по формуле Тишера [40]: 146+(6,1 х возраст)
В контексте сонографических исследований мочевого пузыря и выбросов мочи из мочеточников, которые будут рассмотрены в дальнейшем, особо следует остановиться на таких функциональных параметрах, как суточный диурез и объем порции мочи при мочеиспускании.
Возрастные изменения суточного диуреза и объема порции мочи при мочеиспускании у детей.
| Возраст ребенка | Объём порции мочи (мл) | Суточный диурез |
| 6 мес. | 20-30 | 250-500 |
| 1 год | 50-70 | 300-600 |
| 5 лет | 90 | 500-1000 |
| 10 лет | 150 | 1000-1500 |
| 15лет | 200-300 | 1200-1600 |
У детей мочевой пузырь расположен выше, чем у взрослых, 3/4 его поверхности находится в брюшной полости, верхушка проецируется на 2,5 см выше уровня лобкового симфиза. Устья мочеточников располагаются высоко — на уровне верхнего края лобкового симфиза. Длина внутрипузырных сегментов мочеточников у новорожденного не превышает 0,5 см, увеличиваясь к 10-12 годам до 1,5 см. К 3-м годам верхушка мочевого пузыря находится уже на уровне входа в малый таз, а к 7 годам — на 4 мм ниже. В пубертатном периоде, к 12-13 годам, форма и положение мочевого пузыря соответствует расположению его в организме взрослого человека.
Источник
Размер почек на УЗИ у детей и взрослых
Размер почек на УЗИ удобно исследовать со стороны спины. Чтобы вывести верхний полюс почки, попросите пациента сделать глубокий вдох. При ожирении ищите акустическое окно в межреберьях по передне- и заднеподмышечной линии. Новорожденных и детей раннего возраста можно сканировать через переднюю брюшную стенку.
Нажимайте на картинку, чтобы увеличить.
На продольном срезе измеряют длину (зеленый) почки, а так же толщину паренхимы (синий) — расстояние от капсулы до вершины пирамиды, толщину коркового слоя (голубой) — расстояние от капсулы до основания пирамиды. На поперечном срезе измеряют высоту (розовый) почки и ширину (желтый) почки.
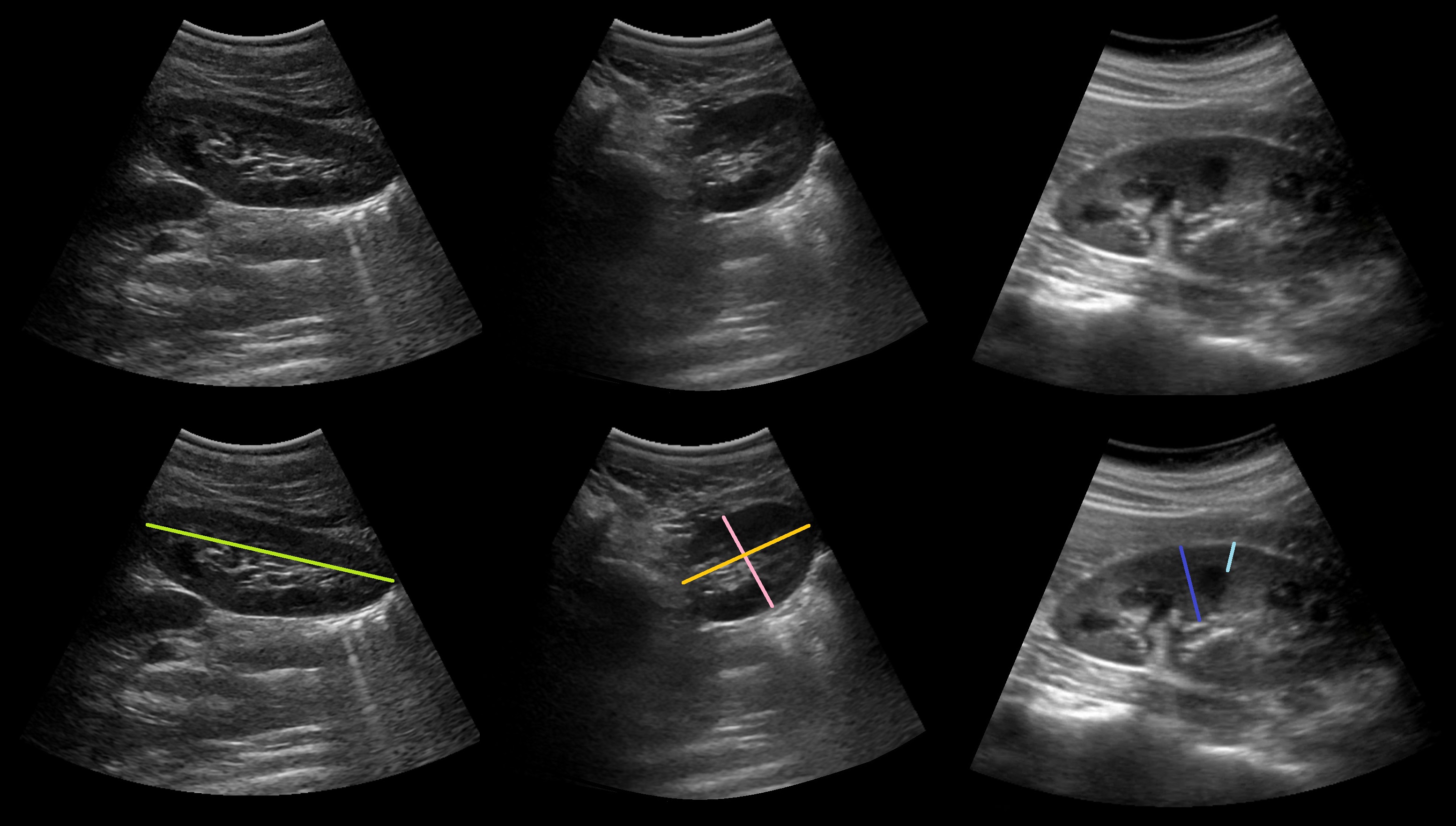
Размер почек на УЗИ у взрослых
У взрослого длина почки в норме 90-120 мм. Если пациент нестандартный (очень маленький или большой), то длину почки вычисляют по формуле: 35+0,42*рост (см). Часто левая почка длиннее, чем правая. Если разница не превышает 1 см при нормальной эхоструктуре, это не имеет значения.
Ширину и высоту почки правильно измерять при поперечном сканировании. У взрослого в норме ПЗР 30-50 мм, ширина 40-70 мм.
Длина, ширина и высота относятся как 2:1:0,8. При изменении формы почки данное соотношение нарушено.
Некоторые авторы считают, что длина почки мало зависит от длины тела, более значимая связь между объемом почки и массой тела. Объем почки (мл) в норме 300 см³ или в два раза больше массы тела (кг) ± 20%. Объем почки вычисляют по формуле: Длина*ПЗР*Ширина* 0,523.
Толщина паренхимы почек в норме — 15-25 мм. Толщина коркового слоя в норме — 8-11 мм.
Толщину паренхимы можно оценивать по соотношению паренхимы и синуса. На поперечном срезе в воротах почки измеряют сумму передней и задней паренхимы (синий) и гиперэхогенный синус между ними (красный). Соотношение паренхимы и синуса в норме до 30 лет — >1,6; от 31 года до 60 лет — 1,2-1,6; старше 60 лет — 1,1.
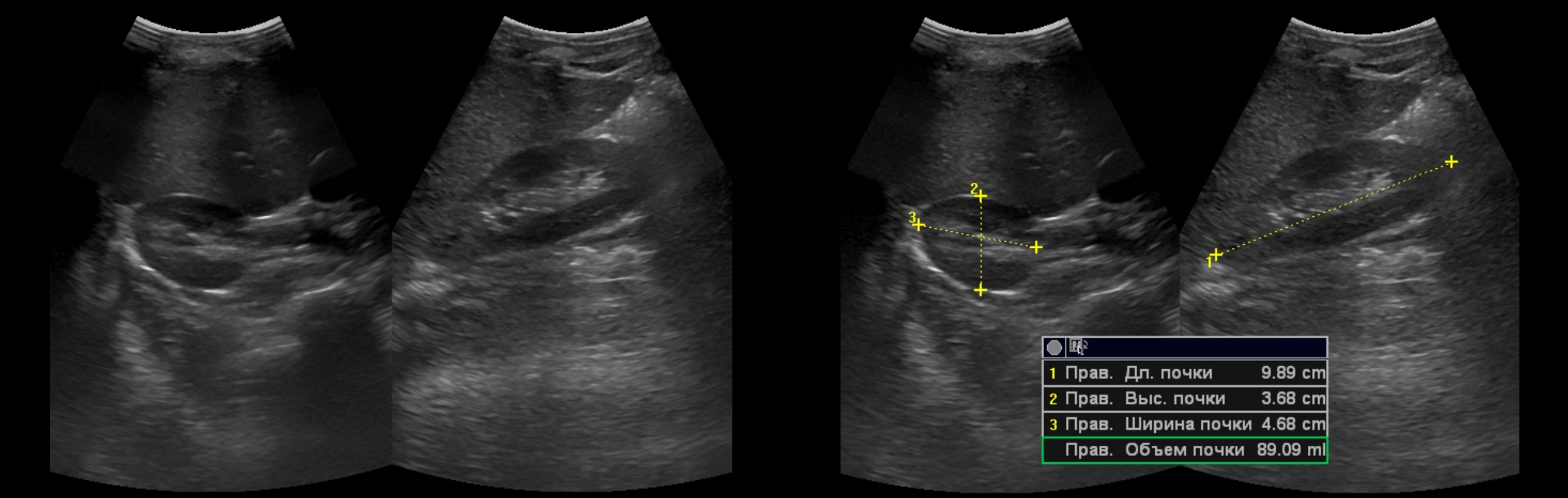
Размер почек на УЗИ у детей
Длина почки у доношенного новорожденного в среднем 45 мм. К 1 году она увеличивается до 62 мм. Затем каждый год почка прибавляет по длине 3 мм. Между почками допускается разница по длине до 5 мм.
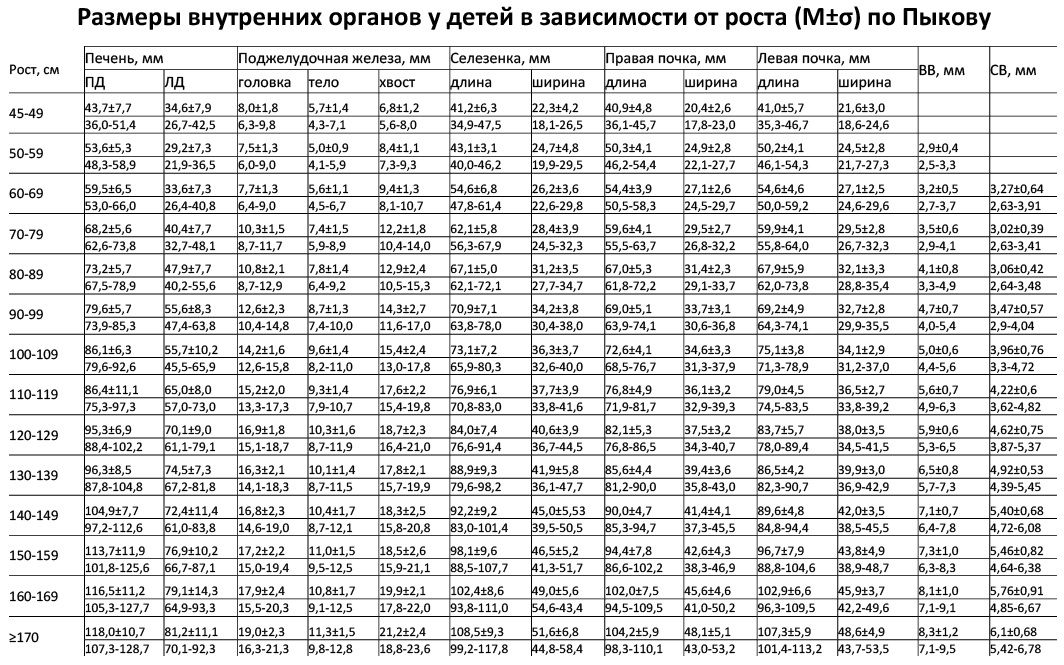
Таблица. Размер почек у детей в зависимости от роста (М±σ) по Пыкову — для печати
При отставании или ускоренном физическом развитии лучше использовать индекс почечной массы. Удельный вес почки близок к 1, поэтому объем равен массе. Массу почки вычисляют по формуле: Длина*Высота*Ширина* 0,523. Соотношение суммарной почечной массы и массы тела (в граммах) составляет 0,04-0,06%.
Рисунок. Здоровый мальчик, возраст 7 лет. Вес 40 кг, рост 138 см. На УЗИ длина почек 95 и 86 мм. Длина почки по формуле = 62+3*6 = 80 мм, а по таблице при росте 138 см верхняя граница нормы 90 мм. Индекс почечной массы = (88,37+84,90)/40000 = 0,043. Таким образом, для нестандартных детей предпочтительно использовать индекс почечной массы. Заключение: Размеры почек соответствуют весу ребенка.
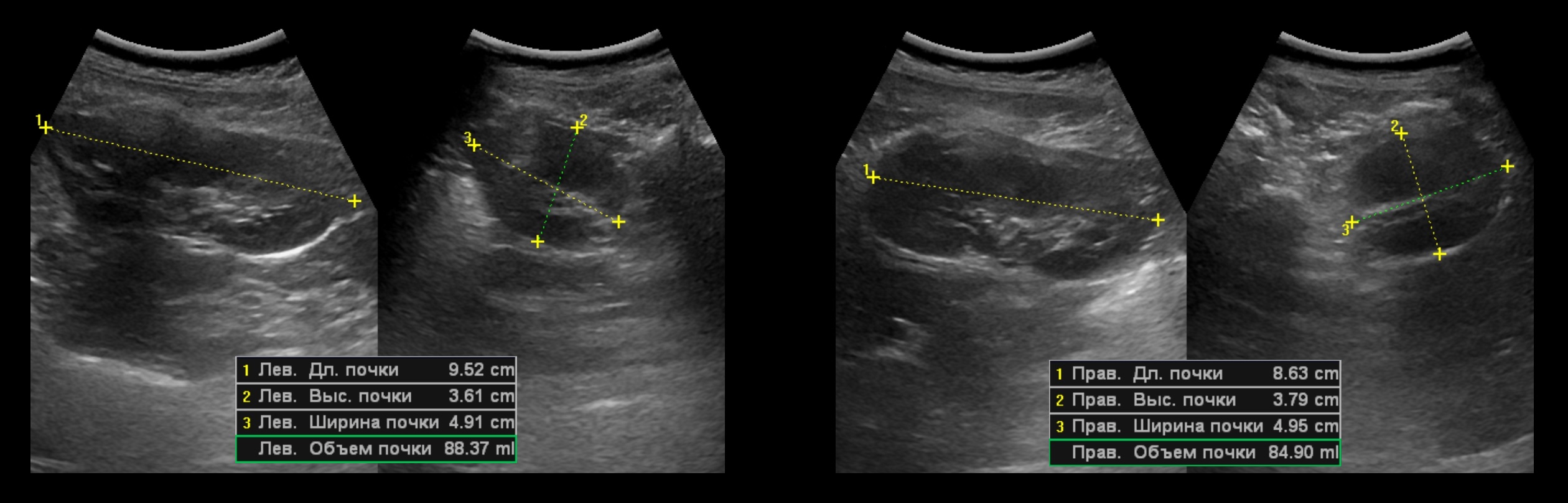
Толщина коркового вещества почки у новорожденного в 2-4 раза меньше толщины пирамидок. С возрастом это соотношение стремится к 1.
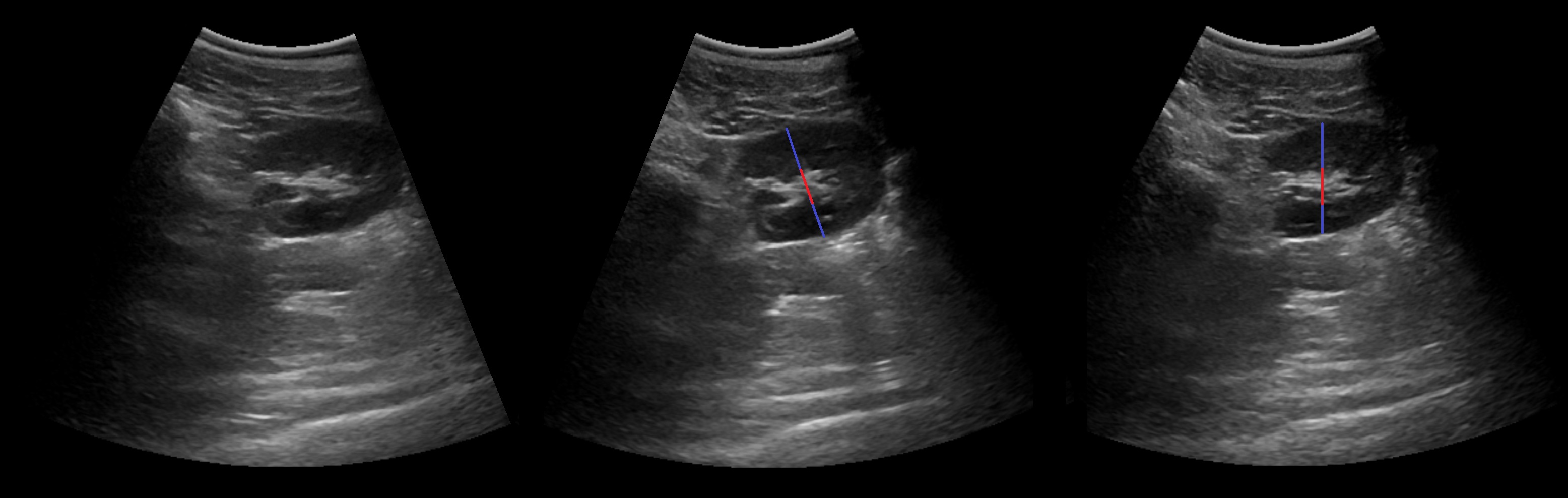
Размеры лоханки на УЗИ
Мочеточник, малые и большие чашечки в норме не видно на УЗИ. Существует три типа расположения лоханок: интра-, экстраренальный и смешанный тип. При интраренальном строение просвет лоханки в раннем возрасте до 3 мм, в 4-5 лет — до 5 мм, в пубертате и у взрослых — до 7 мм. При экстраренальном и смешанном типе строения — 6, 10 и 14 мм, соответственно. При переполненном мочевом пузыре лоханка может увеличиваться до 18 мм, но через 30 минут после мочеиспускания сокращается.
Рисунок. Независимо от наполнения мочевого пузыря на УЗИ видно лоханку смешанного (1) и экстраренального (2) расположения, а также под фиброзной перемычкой (3).
Берегите себя, Ваш Диагностер!
Источник
Электронный научный журнал
Современные проблемы науки и образования
ISSN 2070-7428
«Перечень» ВАК
ИФ РИНЦ = 0,931
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Аверьянова Н.И. 1 Долотказина Е.В. 1 Ширинкин А.В. 2 Балуева Л.Г. 2
1 ФГБОУ ВО «Пермский государственный медицинский университет им. академика Е.А. Вагнера Минздрава России»
2 Государственное бюджетное учреждение Пермского края «Детская краевая больница им. Пичугина П.И»
В работе приведены результаты анализа постнатального ультразвукового скрининга мочевой системы новорожденных детей. У 774 доношенных детей средний возраст которых составил 35±2,45 дней проанализированы размеры почек и чашечно-лоханочной системы. Выполнен мониторинг распространённости врожденных пороков мочевой системы у детей по результатам постнатального УЗИ-скрининга, проведённого 4943 детям в 2011-2016 годах. Сделано заключение о нормальных размерах чашечно-лоханочной системы почек у детей первых месяцев жизни и распространённости врождённых пороков мочевой системы. Согласно полученным результатам, размер почечных лоханок, начиная с 4,5 мм у доношенного ребёнка первых двух месяцев жизни, следует считать пиелоэктазией. Среди выявленных патологий мочевой системы преобладали односторонние пиелоэктазии, достоверно чаще слева. Только у 1,6% обследованных выявлена двусторонняя пиелоэктазия. Грубые пороки развития (агенезия, аплазия, гипоплазия почки, гидронефроз и уретерогидронефроз, подковообразная почка, удвоение почки, дистопия левой почки) были выявлены у 1,05% детей.
новорожденные дети
ультразвуковое исследование
чашечно-лоханочная система
почки
пороки развития.
1. Адаменко О.Б. Ультразвуковой мониторинг в пренатальной диагностике аномалий мочевой системы и определении тактики ведения детей / О.Б Адаменко, З.А. Халепа, Л.Ю. Котова // Педиатрия. — 2008. — Т. 87, № 3. — С. 13-17.
2. Никитина Н.А. Врождённые аномалии количества почек: частота, этиопатогенез, пренатальная диагностика, клиника, диагностика, лечение и профилактика / Н.А. Никитина [и др.] // Здоровье ребёнка. — 2013. — № 7 (50). — С. 85-87.
3. Трефилов А.А. Результаты ультразвукового скрининга почек у детей в рамках национального проекта «здоровье» / А.А. Трефилов, И.Е. Иванова // Вестник чувашского университета. — 2010. — №3. — С. 162-165.
4. Минков И.П. Опыт применения ультразвукового исследования для выявления пороков мочевой системы у детей при массовых обследованиях / И.П. Минков,
О.Ю. Малютенко, С.А. Крестина // Педиатрия. — 1991. — №5. — С. 84-88.
5. Tsuchiya M. Ultrasoundscreeningforrenalandurinarytractanomaliesinhealthyinfants / M. Tsuchiya, M. Hayshida, T. Yanagihara // Pediatricsinternational. — 2003. — Vol. 45. — Р.617-623.
6. Иванова И.Е. Эколого-биохимические аспекты распространенности врожденных пороков развития почек у детей по данным массового ультразвукового скрининга / И.Е. Иванова, А.А. Трефилов, В.А. Родионов // Ульразвуковая и функциональная диагностики. Сборник тезисов V съезда Российской ассоциации специалистов ультразвуковой диагностики в медицине. — М., 2007. — С. 25-31.
7. Шмид Г. Ультразвуковая диагностика. Практическое руководство / Г. Шмид. — М.: МЕДпресс-информ, 2014. — 548 с.
8. Адаменко О.Б. Пренатальная диагностика нарушений уродинамики / О.Б. Адаменко, К.К. Фёдоров, З.А. Халепа // Детская хирургия. — 2013. — № 13. — С. 11-15.
Актуальность проблемы врожденных аномалий и пороков развития мочевой системы (МС) сохраняется на протяжении многих лет в связи с их высокой распространённостью.
Пороки и аномалии развития мочевой системы могут формироваться в любой фазе развития при воздействии неблагоприятных факторов. Чем раньше подействовал фактор, тем грубее порок: от двухсторонней агенезии почек, несовместимой с жизнью (если неблагоприятное воздействие произошло на 3-5 неделе) до медуллярной кистозной болезни и аномалий чашечно-лоханочной системы, формирующихся на последних неделях внутриутробного развития.
Пороки мочевой системы, формирующиеся в процессе эмбриогенеза, проявляются аномалиями расположения, взаимоотношения, формы, количества, аномалиями почечной паренхимы, чашечно-лоханочной системы и сосудов.
Аномалии расположения: торакальная, поясничная, подвздошная тазовая дистопия одной или обеих почек.
Аномалии взаимоотношения и формы (сращенные почки) симметричные (подковообразная и галетообразная почки) и асимметричные (S-, L- и I-образные почки) формы сращения. Форма подковы образуется при сращении почек нижними (90 %) или верхними (10 %) полюсами.
Аномалии количества в форме полного или неполного удвоения почек. Для полного удвоения характерно наличие двух собирательных систем. Мочеточники, отходящие от почечных лоханок удвоенной почки, впадают в мочевой пузырь раздельно или одним стволом.
Аномалии почечной паренхимы: агенезия, аплазия, гипоплазия и кистозные аномалии. Агенезия почки — результат отсутствия закладки органа в процессе эмбриогенеза. Аплазия — тяжелая степень недоразвития почечной паренхимы, нередко сочетающаяся с отсутствием мочеточника. Гипоплазия почки характеризуется уменьшением числа нефронов. Эти пороки могут быть двусторонними и односторонними.
Кистозные аномалии паренхимы: поликистозная болезнь, нередко сочетается с кистозными изменениями других органов: печени, селезенки, легких, поджелудочной железы. Кисты могут быть гломерулярными, тубулярными и экскреторными.
Аномалии чашечно-лоханочной системы: дисплазия, дистопия, дивертикулы чашечек, гидронефроз, пиелоэктазии, каликоэктазии, каликопиелоэктазии.
Аномалии почечных сосудов разделяют на аномалии артерий, вен и артериовенозные свищи.
Предупредить рождение детей с роковым прогнозом, снизить риск развития хронической патологии и инвалидизации в детской популяции возможно посредством пренатальной диагностики. Доминирующее место среди всех методов пренатальной диагностики врожденных аномалий и пороков развития МС получило ультразвуковое исследование (УЗИ), как наиболее безопасный, неинвазивный и высокоинформативный метод, точность которого достигает 70-88 % [1]. Введение скринингового ультразвукового обследования беременных способствовало уменьшению рождаемости детей с тяжёлыми пороками, в том числе мочевой системы, однако распространённость малых пороков и аномалий развития МС в настоящее время не имеет выраженной тенденции к снижению, при этом сами они, зачастую не имея клинических проявлений, являются предрасполагающим фактором для развития тех или иных заболеваний, прежде всего инфекций мочевой системы [2,3].
Помимо ультразвукового обследования беременных, с 2007 года в России стало обязательным проведение скринингового постнатального ультразвукового исследования органов брюшной полости и почек новорожденных детей согласно Приказу Минздравсоцразвития РФ №307 от 28.04.2007 «О стандарте наблюдения за детьми первого года жизни», что способствовало раннему выявлению аномалий и пороков развития органов пищеварительной и мочевой систем, не выявленных на этапе пренатальной диагностики [4].
По данным исследования И.П. Минкова с соавт. (1991 г.), анализ данных эхографии почек у 10396 детей выявил грубые врождённые пороки (гидронефроз, удвоение почек, дистопии, поликистоз, аплазии и др.) у 197 (1,89 %) детей.
M. Tsuchiya с соавт. (2001 г.) проанализировали результаты эхографии 5700 детей в возрасте 1 месяца и выявили аномалии почек и мочевыводящего тракта у 3,47 % обследованных детей [5].
В период с 2001 по 2004 год в Чувашии был проведен массовый ультразвуковой скрининг почек у детей 0-18 лет, который выявил врожденные пороки развития у 57,7 ‰, и малые аномалии развития у 14,6 % обследованных [4, 6].
Помимо ранней диагностики врождённых пороков развития актуальной проблемой детской нефрологии является отсутствие единого подхода к оценке результатов постнатального УЗИ скрининга почек ребёнка в отношении размеров чашечно-лоханочной системы. Так, по данным Г. Шмид. (2014 г.), пиелоэктазиями следует считать передне-задний размер лоханки более 5 мм [7], при этом существует и такое мнение, что диагноз ПЭ следует ставить при размерах лоханок, начиная только с 7 мм [8].
Анализ результатов ультразвукового скрининга актуален для неонатологов, нефрологов, урологов, он необходим как для знания характера и структуры врожденных аномалий развития почек, так и для проведения своевременного лечения детей с целью предупреждения осложнений.
Цель исследования. В условиях отделения ультразвуковой диагностики по результатам постнатального ультразвукового скрининга проведён анализ размеров чашечно-лоханочной системы у новорожденных доношенных детей и проанализирована частота и характер врожденной патологии почек.
Материалы и методы исследования. Исследование проведено на базе кабинета ультразвуковой диагностики детской клинической больницы им. П.И. Пичугина города Перми. Дети обследовались на аппарате «Sonoscape 8000Pro». С целью оценки размеров чашечно-лоханочной системы изучено 787 протоколов ультразвукового исследования мочевой системы детей в возрасте от 28 до 60 дней (средний возраст 35±2,45 дней), 13 детей из этого количества были недоношенными и не включены в исследование. Вторым этапом работы был анализ частоты выявления и характера врожденных пороков мочевой системы у 4943 детей по результатам постнатального УЗ-скрининга, проведённого в 2011-2016 гг.
Результаты исследования и их обсуждение. Анализ результатов ультразвукового исследования линейных размеров почек показал, что длина правой почки достаточно стабильна, составляет 46,0±2,55 мм. Длина левой почки более вариабельна и колеблется от 44 мм до 50 мм, преобладающей является длина 45-47 мм (46,5±3,15 мм), р>0,05. Ширина почек практически одинакова, у 95,5 % детей она составляет 23 мм. Средняя ширина правой почки составила 22,9±0,49 мм, ширины левой почки — 22,9 ±0,95 мм (р>0,05).
Размеры лоханок почек находились в пределах от 2 мм до 9 мм. Лоханка правой почки у 85 % детей была 2 мм, у 10,4 % — 3 мм. Лоханка левой почки имела размер 2 мм у 32,8 % детей, 3 мм — у 56,5 % детей, т.е. преобладающим размером лоханки правой почки является 2 мм, а левой — 3 мм. В целом, размер правой лоханки 2-3 мм имеют 95,4 % детей, а левой — 89,3 % (р<0,05). Следовательно, эти размеры следует считать нормой для доношенных детей в возрасте 1-2 месяца.
Размеры лоханок 3,5-4,0 мм встречались редко, с одинаковой частотой (0,7 %) слева и справа. Очевидно, эти размеры можно считать также нормальными. Достоверно больше детей, размеры почечных лоханок, у которых имели размер 4,5 мм и более. Размер 4,5 мм правой лоханки был у 2,4 % детей, левой — у 5,2 % детей, 6-7 мм правая лоханка была — у 1,3 % и левая — у З,8 % детей. Детей с лоханкой правой почки более 7 мм не было, в то время как у 8 детей (1,1,%) лоханки левой почки были в пределах 8-9 мм. В целом, справа размер лоханок 4,5 мм и более был у 3,7 %, слева — у 10,1 % детей (р<0,05).
Следовательно, размер почечных лоханок, начиная с 4,5 мм, у доношенного ребёнка первых двух месяцев жизни, следует считать пиелоэктазией (ПЭ), и эти дети должны находиться в группе риска как по инфекции мочевой системы (ИМС), так и по формированию гидронефроза.
Пиелоэктазии выявлены у 11,37 % детей, причём достоверно преобладала левая локализация, выявленная у 8,43 % детей, в то время как пиелоэктазия справа была лишь у 1,26 %. У 1,68 % обследованных выявлены пиелоэктазии обеих почек.
Изолированные каликоэктазии (КЭ) были выявлены только у 7 детей из 774 (0,9 %), из них одностороннюю (у всех левостороннюю), локализацию имели 6 (0,81 %) детей и только 1 (0,1 %) ребёнок был с двусторонней КЭ.
Каликопиелоэктазии (КПЭ) следует рассматривать как наиболее тяжёлое нарушение формирования чашечно-лоханочной системы почки, представляющее собой высокую степень рискаразвития гидронефроза и инфекций мочевой системы. КПЭ были выявлены у 16 (2 % обследованных) детей. При этом размер более 4,5 мм правой лоханки был у 39 % детей, а левой — у 72 %, следует отметить, что у 5 детей левая лоханка имела размер 7-9 мм. Двусторонняя КПЭ была диагностирована только у 2 детей (0,2 % обследованных), т.е. преобладала односторонняя локализация КПЭ, выявленная у 14 детей (1,8 % обследованных), причём в 1.5 раза чаще она определялась слева.
Среди детей с увеличенными размерами чашечно-лоханочной системы почек преобладают мальчики (60,5 %).
Вторым этапом работы был анализ частоты выявления и характера врожденных аномалий и пороков мочевой системы по результатам постнатального УЗ-скрининга почек у 4943 детей, проведённого в 2011-2016 гг. (таблицы 1 и 2).
Таблица 1
Частота выявления увеличения размеров чашечно-лоханочной системы почек у детей по результатам постнатального УЗИ-скрининга в 2011-2016 гг.
Выявленные аномалии | Количество обследованных детей по годам | Всего (4943 чел) | |||||
2011 (750 чел) | 2012 (867 чел) | 2013 (883 чел) | 2014 (774 чел) | 2015 (873 чел) | 2016 (796 чел) | ||
Пиелоэктазии | 59 (7,87%) | 58 (6,69%) | 61 (6,9%) | 88 (11,37%) | 72 (8,25%) | 68 (8,54%) | 406 (8,2%) |
Каликопиелоэктазии | 11 (1,47%) | 6 (0,69%) | 9 (1,02%) | 16 (2,07%) | 17 (1,95%) | 16 (2,01%) | 75 (1,5%) |
Каликоэктазии | 8 (1,07%) | 6 (0,69%) | 6 (0,68%) | 7 (0,9%) | 4 (0,46%) | 2 (0,25%) | 33 (0,67%) |
Всего детей с КПЭ | 78 (10,4%) | 70 (8%) | 76 (8,6%) | 111 (14,3%) | 93 (10,7%) | 86 (10,8%) | 514 (10,4%) |
Как видно из таблицы 1, шестилетний анализ частоты выявления увеличения размеров чашечно-лоханочной системы почек у детей по результатам постнатального УЗИ-скрининга, проведённого в 2011-2016 годах, показал, что эта аномалия развития выявляется ежегодно в среднем у 10,4 % детей, наиболее часто диагностируются пиелоэктазии, средняя за 6 лет частота выявления которых составила 8,2 %, при этом можно говорить о тенденции к росту числа ПЭ, начиная с 2014 года, каликопиелоэктазии выявляются в среднем у 1.5 %, каликоэктазии — у 0,67 % детей.
Таблица 2
Частота выявления пороков развития мочевой системы у детей по результатам постнатального УЗИ-скрининга в 2011-2016 гг.
Выявленные Пороки Абс. (%) | Количество обследованных детей по годам | Всего 4943 (чел.) | |||||
2011г. 750 (чел.) | 2012г. 867 (чел.) | 2013г. 883 (чел.) | 2014г. 774 (чел.) | 2015г. 873 (чел.) | 2016г. 796 (чел.) | ||
Агенезия левой почки, | 1 (0,11) | 1 (0,02) | |||||
Аплазия левой почки | 1 (0,13) | 1 (0,11) | 2 (0,04) | ||||
Гипоплазия левой почки | 1(0,11) | 1 (0,02) | |||||
Гидронефроз+ Уретерогидронефроз | 3 (0,34) | 2 (0,23) | 5 (0,65) | 10 (0,2) | |||
Подковообразная почка | 2 (0,23) | 2 (0,25) | 4 (0,08) | ||||
Удвоение почки | 3 (0,4) | 1 (0,11) | 2 (0,23) | 8 (1,03) | 9 (1,03) | 8 (1,0) | 31 (0,62) |
Дистопия левой почки | 1 (0,11) | 1 (0,13) | 2 (0,04) | ||||
Незавершенный поворот левой почки | 1 (0,11) | 1 (0,02) | |||||
Всего грубых пороков развития | 3 (0,4) | 5 (0,58) | 5 (0,57) | 14 (1,8) | 14 (1,6) | 11(1,38) | 52 (1,05) |
Анализ частоты выявления грубых пороков развития мочевой системы по результатам постнатального скрининга за 2011-2016 годы показал, что грубые врождённые пороки выявляются в среднем у 1,05 % обследованных детей, при этом можно отметить тенденцию к увеличения их количества, начиная с 2014 года. Грубых двусторонних аномалий почечной паренхимы (агенезии, аплазии, гипоплазии) выявлено не было, в чём несомненна роль антенатального скрининга. Не каждый год выявлялись и такие аномалии почечной паренхимы, как агенезия и аплазия одной (левой) почки, которые были диагностированы только у 0,02-0.04 % детей. Аномалия формы — подковообразные почки в результате сращения почек нижними полюсами выявлены у 4 детей (0,08 %) — по 2 случая в 2015 и 2016 годах. У одного ребёнка в 2015 году выявлен незавершённый поворот левой почки. Аномалия количества — неполное удвоение почек диагностировалось наиболее часто, она обнаружена у 31 ребёнка (0,62 % обследованных), преимущественно с левосторонней локализацией, при этом следует сказать о росте распространённости этой патологии, начиная с 2014 года. Грубые аномалии чашечно-лоханочной системы в виде врождённого гидронефроза и уретерогидронефроза выявлены у 10 человек — 0,2 % обследованных, они имели одинаковую частоту встречаемости как слева, так и справа.
Заключение. Постнатальное ультразвуковое исследование является важным скрининговым методом диагностики врождённой патологии почек у детей, позволяющим уже в первые месяцы жизни ребёнка выявлять как тяжёлые пороки развития, так и нарушения размеров почек и расширение их полостей. Характеризуя размеры полостей, следует считать нормальной у доношенного ребёнка первых двух месяцев жизни величину почечных лоханок 2-4 мм, размер почечных лоханок, начиная с 4,5 мм, следует считать пиелоэктазией.
В структуре увеличенных полостей почек преобладают пиелоэктазии, выявленные при анализе результатов постнатального скрининга, проведенного в 2014 году, у 11,37 % детей, причём достоверно чаще встречается левосторонняя локализация. Изолированные каликоэктазии выявлены только у 0,9 % обследованных, у всех левосторонние. Каликопиелоэктазии, преимущественно также левосторонние, выявлены у 2 % обследованных детей, причём у 5 детей (1.08 % обследованных) левая лоханка была увеличена значительно — до 7-9 мм, двусторонняя КПЭ была диагностирована только у 0,2 % детей. Среди детей с увеличенными размерами чашечно-лоханочной системы почек преобладают мальчики (60,4 %). Дети с увеличенными полостями почек должны находиться в группе риска, как по инфекции мочевой системы (ИМС), так и по формированию гидронефроза.
Шестилетний анализ грубых пороков развития мочевой системы по результатам постнатального скрининга за 2011-2016 годы показал, что грубые пороки выявляются в среднем у 1,05 % обследованных детей. Начиная с 2014 года, можно отметить тенденцию к росту выявляемости грубы