Пневмония у ребенка 1 год 3 месяца
Содержание статьи
Пневмония у детей до года и младшего возраста
Пневмония — воспаление тканей легких, которое приводит к нарушениям дыхания и другим опасным последствиям. Болезни подвержены абсолютно все категории населения, но груднички и дети до 5 лет наиболее уязвимы. Так, на Всемирном дне пневмонии, который прошел в октябре 2019 года, докладчики из Institute for Health Metrics and Evaluation заявили, что болезни нижних дыхательных путей все еще остаются главной причиной смерти у маленьких пациентов — каждые 39 секунд от пневмоний умирает один ребенок. Несмотря на такую статистику, все же вероятность осложнений при воспалении легких можно свести к минимуму. Важно знать следующее о пневмонии — симптомы у детей, факторы риска, меры профилактики. Обо всем этом расскажет MedMe.
Причины пневмонии в раннем детском возрасте
Несмотря на то, что в основном причиной пневмонии становятся инфекции, эта болезнь не считается заразной. Дело в том, что чаще всего развивается она при активации эндогенной микрофлоры носоглотки, то есть тех микроорганизмов, которые уже есть в микробиоме человека, в том числе и у маленьких детей. В норме эти бактерии контролируются иммунной системой и не представляют особой угрозы. Процесс заражения легких запускается на фоне пониженного иммунитета, поэтому так часто пневмония является осложнением ОРВИ, а особенно гриппа.
По данным специалистов из Детской клиники ВМА в Санкт-Петербурге, в последнее время главными возбудителями пневмонии у детей (70-80%) являются стрептококки, а вот стафилококки встречаются значительно реже. В 10-15% случаев обнаруживается гемофильная палочка, а у детей первых месяцев жизни частой причиной становятся хламидии и микоплазма. Поражение легких вирусами и грибками встречается редко.
Риски развития воспаления легких у детей выше, чем у взрослых по следующим причинам.
- Узкие дыхательные пути.
- Слабые движения грудной клетки.
- Незрелость дыхательной системы.
- Лежачее положение (для грудничков).
Все эти факторы способствуют тому, что мокрота плохо выводится из органов дыхания. А это приводит к застою слизи и активному размножению бактерий. Кроме этого, развитию болезни может способствовать следующие факторы.
- Рахит.
- Врожденные аномалии грудной клетки.
- Желудочно-кишечные инфекции.
- Неправильное кормление (раннее введение прикормов, отказ от грудного вскармливания).
- Несоблюдение гигиенических норм.
Врачи из Murdoch Children’s Re Institute (MCRI) пришли к выводу, что пневмококковая пневмония и другие формы проявления этой инфекции могут говорить о патологически ослабленном иммунитете. Ученые рассматривали данные 17 исследований с участием 6022 детей и обнаружили, что иммунодефициты встречаются у 26,4% пациентов с пневмококковой инфекцией. Поэтому активность этого микроорганизма — повод обследовать иммунную систему матери и дитя, в том числе сдать анализ на ВИЧ.
Пневмония: симптомы у детей
Не пропустить начало пневмонии поможет контроль над развитием ОРВИ. Так, в норме вирусная инфекция проходит на 4-7-й день, а уже на 3-й день (если речь не идет о гриппе) заметны улучшения самочувствия. Если же у ребенка наблюдается ухудшение после улучшения состояния или же симптомы держатся дольше недели — предполагается бактериальное осложнение, и врач нужен срочно.
Большинство пневмоний развиваются постепенно. Но в случае с грудничками и детьми до 3 лет это правило неверно — у таких пациентов воспаление легких может привести к серьезным осложнениям всего за 1-2 суток. Поэтому важно внимательно относиться к возможным ее признакам.
- Вялость, плаксивость.
- Плохой сон.
- Расстройства пищеварения и потеря аппетита, у младенцев — срыгивания.
- Повышение температуры (при пневмонии поначалу жар может быть незначительным, до 38° С ).
- Кашель, чихание.
- Жалобы на боль в грудной клетке.
Если наблюдаемые при пневмонии симптомы у детей включают различные нарушения дыхания (одышку, глубокие или тяжелые вдохи, нестабильный ритм) — это повод для срочной госпитализации. Также при запущенной болезни у ребенка могут появляться нарушения со стороны сердечно-сосудистой системы, например тахикардия.
Диагностика воспаления легких
Поскольку пневмония у детей требует безотлагательного лечения, часто антибиотики широкого спектра назначаются сразу после осмотра врача. В дальнейшем проводится необходимая диагностика, среди которой ключевыми являются анализ крови и рентген легких. Дополнительно может быть проведена электрокардиограмма, рекомендована иммунограмма и другое. После того, как результаты обследований получены, план лечения может быть откорректирован.
На первичном осмотре врачу важно правильно поставить диагноз, в частности, понять, что у ребенка: пневмония или бронхит. Также похожие симптомы могут быть при бронхиолите, аллергической реакции и прочем. Поэтому физикальный осмотр должен проводиться максимально подробно.
Профилактика пневмонии: условия жизни и вакцинация
Существенную роль в профилактике пневмонии у маленьких детей играют условия жизни. Так, важно соблюдать все необходимые гигиенические нормы, в том числе следить за параметрами воздуха в помещении, где находится ребенок. Важно часто проводить влажные уборки, с осторожностью использовать различные средства бытовой химии, часто проветривать комнату. Воздух в детской должен быть прохладным (около 20-24° С) и влажным (50-70%). Особенно важно соблюдать эти правила, когда ребенок болеет — слишком теплый, сухой и запыленный воздух приведет к пересыханию и дополнительному отеку дыхательных путей, а это в свою очередь станет причиной застойных процессов в легких.
Для поддержания иммунитета детей до года немаловажным является и грудное вскармливание. Поэтому переводить ребенка на искусственные смеси рекомендуется только в крайних случаях, поскольку именно с молоком матери малыш получает антитела, необходимые для борьбы с инфекциями.
Риск пневмонии повышается на фоне ОРВИ. Поэтому очень важно соблюдать правила профилактики в период сезонных эпидемий. Так, ключевой защитой для ребенка станет вакцинация против гриппа взрослых, которые его окружают. Более того, исследование 2019 года, проведенное Mayo Clinic, говорит о необходимости прививки от гриппа и коклюша для беременных женщин. Именно такие меры помогают защитить новорожденных от опасных инфекций дыхательных путей.
Важна и вакцинация самих детей. Murdoch Children’s Re Institute отмечает, что случаи тяжелой пневмонии на 35% реже в группе детей, вакцинированных от пневмококковой инфекции.
Пройдите тестТревожность ребенка Ребенок проявляет беспокойство и жалуется на страшные сны? Не может сосредоточиться на занятии, волнуется и часто жалуется на больной живот? Наш тест поможет определить уровень тревожности у ребенка и подскажет дальнейшую тактику поведения.
Использованы фотоматериалы Shutterstock
Источник
ак определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких — опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких — это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка — серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: — у новорожденных младше 2 месяцев — до 50 вдохов в минуту; — у малышей от 2 месяцев и до 1 года — до 40 вдохов в минуту; — у детей в возрасте 1-3 лет — до 30 вдохов в минуту; — у дошколят в возрасте 3 -7 лет — до 25 вдохов в минуту; — у школьников 7 -10 лет — до 20 вдохов в минуту. При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: — он болеет гриппом или другой вирусной инфекцией уже 3-5 дней, а состояние его не улучшается или после незначительного улучшения температура поднялась снова; — жаропонижающие средства малоэффективны, они сбивают температура лишь на 30-40 минут ; — у него частое и шумное дыхание, одышка; — он часто кашляет, попытки сделать глубокий вдох каждый раз заканчиваются кашлем; — он слабый, постоянно спит и ничего не хочет кушать; — кожа у него стала бледной, а губы приобрели синюшный оттенок; — он жалуется на боль в животе и тошноту. Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза «пневмония» терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка — бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз «пневмония».
Рентгеновский снимок — обязательный метод исследования при подозрении пневмонии (воспаления легкого). Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: «А можно ли лечить пневмонию ребенка дома?», так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей — самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм «экономит» силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: — Вернуться в оглавление раздела «Пульмонология» Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник
Пневмония у детей
Пневмония у детей — острый инфекционный процесс в легочной паренхиме с вовлечением в воспаление всех структурно-функциональных единиц респираторного отдела легких. Пневмония у детей протекает с признаками интоксикации, кашлем, дыхательной недостаточностью. Диагноз пневмонии у детей ставится на основе характерной аускультативной, клинико-лабораторной и рентгенологической картины. Лечение пневмонии у детей требует назначения антибиотикотерапии, бронхолитиков, жаропонижающих, отхаркивающих, антигистаминных средств; в стадии разрешения — физиотерапии, ЛФК, массажа.
Общие сведения
Пневмония у детей — острое инфекционное поражения легких, сопровождающееся наличием инфильтративных изменений на рентгенограммах и симптомов поражения нижних дыхательных путей. Распространенность пневмонии составляет 5-20 случаев на 1000 детей раннего возраста и 5-6 случаев на 1000 детей в возрасте старше 3 лет. Заболеваемость пневмонией среди детей ежегодно повышается в период сезонной эпидемии гриппа. Среди различных поражений респираторного тракта у детей доля пневмонии составляет 1-1,5%. Несмотря на достижения диагностики и фармакотерапии, показатели заболеваемости, осложнений и смертности от пневмонии среди детей остаются стабильно высокими. Все это делает изучение пневмонии у детей актуальным вопросом педиатрии и детской пульмонологии.
Пневмония у детей
Причины
Этиология пневмонии у детей зависит от возраста и условий инфицирования ребенка. Пневмонии новорожденных обычно связаны с внутриутробным или внутрибольничным инфицированием. Врожденные пневмонии у детей часто вызываются вирусом простого герпеса типов 1 и 2 типов, ветряной оспы, цитомегаловирусом, хламидией. Среди внутригоспитальных патогенов ведущая роль принадлежит стрептококкам группы В, золотистому стафилококку, кишечной палочке, клебсиелле. У недоношенных и доношенных новорожденных велика этиологическая роль вирусов — гриппа, РСВ, парагриппа, кори и др.
У детей первого года жизни преобладающим возбудителем внебольничной пневмонии выступает пневмококк (до 70-80% случаев), реже — гемофильная палочка, моракселла и др. Традиционными патогенами для детей дошкольного возраста служат гемофильная палочка, кишечная палочка, протей, клебсиелла, энтеробактер, синегнойная палочка, золотистый стафилококк. У детей школьного возраста, наряду с типичным воспалением легких, возрастает число атипичных пневмоний, вызванных микоплазменной и хламидийной инфекцией. Факторами, предрасполагающими к развитию пневмонии у детей, служат недоношенность, гипотрофия, иммунодефицит, стресс, охлаждение, хронические очаги инфекции (кариес зубов, гайморит, тонзиллит).
В легкие инфекция проникает преимущественно аэрогенным путем. Внутриутробная инфекция в сочетании с аспирацией околоплодных вод приводят к возникновению внутриутробной пневмонии. Развитие аспирационной пневмонии у детей раннего возраста может происходить вследствие микроаспирации секрета носоглотки, привычной аспирации пищи при срыгиваниях, гастроэзофагеальном рефлюксе, рвоте, дисфагии. Возможно гематогенное распространение патогенов из внелегочных очагов инфекции. Инфицирование госпитальной флорой нередко происходит при проведении ребенку трахеальной аспирации и бронхоальвеолярного лаважа, ингаляции, бронхоскопии, ИВЛ.
«Проводником» бактериальной инфекции обычно выступают вирусы, поражающие слизистую респираторного тракта, нарушающие барьерную функцию эпителия и мукоцилиарный клиренс, увеличивающие продукцию слизи, снижающие местную иммунологическую защиту и облегчающие проникновение возбудителей в терминальные бронхиолы. Там происходит интенсивное размножение микроорганизмов и развитие воспаления, в которое вовлекаются прилегающие участки легочной паренхимы. При кашле инфицированная мокрота забрасывается в крупные бронхи, откуда попадает в другие респираторные бронхиолы, обусловливая образование новых воспалительных очагов.
Организации очага воспаления способствует бронхиальная обструкция и формирование участков гиповентиляции легочной ткани. Вследствие нарушения микроциркуляции, воспалительной инфильтрации и интерстициального отека нарушается перфузия газов, развивается гипоксемия, респираторный ацидоз и гиперкапния, что клинически выражается признаками дыхательной недостаточности.
Классификация
В используемой в клинической практике классификации учитываются условия инфицирования, рентгеноморфологические признаки различных форм пневмонии у детей, тяжесть, длительность, этиология заболевания и т. д.
По условиям, в которых произошло инфицирование ребенка, выделяют внебольничные (домашние), внутрибольничные (госпитальные) и врожденные (внутриутробные) пневмонии у детей. Внебольничная пневмония развивается в домашних условиях, вне лечебного учреждения, главным образом, как осложнение ОРВИ. Внутрибольничной считается пневмония, возникшая спустя 72 часа после госпитализации ребенка и в течение 72 часов после его выписки. Госпитальные пневмонии у детей имеют наиболее тяжелые течение и исход, поскольку у внутрибольничной флоры нередко развивается резистентность к большинству антибиотиков. Отдельную группу составляют врожденные пневмонии, развивающиеся у детей с иммунодефицитом в первые 72 часа после рождения и неонатальные пневмонии у детей первого месяца жизни.
С учетом рентгеноморфологических признаков пневмония у детей может быть:
- Очаговой (очагово-сливной) — с очагами инфильтрации диаметром 0,5-1 см, расположенными в одном либо нескольких сегментах легкого, иногда — билатерально. Воспаление легочной ткани носит катаральный характер с образованием в просвете альвеол серозного экссудата. При очагово-сливной форме происходит слияние отдельных участков инфильтрации с образованием большого очага, нередко занимающего целую долю.
- Сегментарной — с вовлечением в воспаление целого сегмента легкого и его ателектазом. Сегментарное поражение часто протекает в виде затяжной пневмонии у детей с исходом в легочный фиброз или деформирующий бронхит.
- Крупозной — с гиперергическим воспалением, проходящим стадии прилива, красного опеченения, серого опеченения и разрешения. Воспалительный процесс имеет лобарную или сублобарную локализацию с вовлечением плевры (плевропневмония).
- Интерстициальной — с инфильтрацией и пролиферацией интерстициальной (соединительной) ткани легких очагового или диффузного характера. Интерстициальная пневмония у детей обычно вызывается пневмоцистами, вирусами, грибами.
По тяжести течения различают неосложненные и осложненные формы пневмонии у детей. В последнем случае возможно развитие дыхательной недостаточности, отека легких, плеврита, деструкции легочной паренхимы (абсцесса, гангрены легкого), экстрапульмональных септических очагов, сердечно-сосудистых нарушений и т. д.
Течение пневмонии у детей может быть острым или затяжным. Острая пневмония разрешается в сроки 4-6 недель; при затяжной пневмонии клинико-рентгенологические признаки воспаления сохраняются более 1,5 месяцев. По этиологии выделяются вирусную, бактериальную, грибковую, паразитарную, микоплазменную, хламидийную, смешанную формы пневмонии у детей.
Симптомы пневмонии у детей
Клиника очаговой пневмонии у детей обычно развивается на 5-7-й день ОРВИ. Общеинфекционная симптоматика характеризуется фебрильной температурой тела (>38°С), признаками интоксикации (вялостью, нарушением сна, бледностью кожных покровов, расстройством аппетита; у грудных детей — срыгиваниями и рвотой). Респираторные симптомы пневмонии у ребенка включают кашель (влажный или сухой), одышку, периоральный цианоз; иногда — участие в дыхании вспомогательной мускулатуры, втяжение межреберий. Течение очагово-сливной пневмония у детей всегда более тяжелое; нередко с дыхательной недостаточностью, токсическим синдромом, развитием плеврита или деструкции легочной ткани.
Сегментарные пневмонии у детей протекают с лихорадкой, интоксикацией и дыхательной недостаточностью различной степени выраженности. Процесс восстановления может затягиваться до 2-3 месяцев. В дальнейшем на месте воспаления может формироваться сегментарный фиброателектаз или бронхоэктазы.
Клиника крупозной пневмонии у детей отличается бурным началом, высокой лихорадкой с ознобами, болью при кашле и дыхании в грудной клетке, откашливанием «ржавой» мокроты, выраженной дыхательной недостаточностью. Нередко при пневмонии у детей развивается абдоминальный синдром с рвотой, болями в животе с симптомами раздражения брюшины.
Интерстициальная пневмония у детей характеризуется преобладанием симптомов нарастающей дыхательной недостаточности: одышки, цианоза, мучительного кашля со скудной мокротой, ослабления дыхания; нередко — признаками правожелудочковой сердечной недостаточности.
В числе осложнений пневмонии, встречающихся у детей, — инфекционно-токсический шок, абсцессы легочной ткани, плеврит, эмпиема плевры, пневмоторакс, сердечно-сосудистая недостаточность, респираторный дистресс-синдром, полиорганная недостаточность, ДВС-синдром.
Диагностика
Основу клинической диагностики пневмонии у детей составляет общая симптоматика, аускультативные изменения в легких и рентгенологические данные. При физикальном обследовании ребенка определяется укорочение перкуторного звука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. «Золотым стандартом» выявления пневмонии у детей остается рентгенография легких, позволяющая обнаружить инфильтративные или интерстициальные воспалительные изменения.
Этиологическая диагностика включает вирусологические и бактериологические исследования слизи из носа и зева, бакпосев мокроты; ИФА и ПЦР-методы выявления внутриклеточных возбудителей.
Гемограмма отражает изменения воспалительного характера (нейтрофильный лейкоцитоз, увеличение СОЭ). Детям с тяжелой пневмонией необходимо проводить исследование биохимических показателей крови (печеночных ферментов, электролитов, креатинина и мочевины, КОС), пульсоксиметрию.
Пневмонию у детей необходимо отличать от ОРВИ, острого бронхита, бронхиолита, туберкулеза, муковисцидоза. В типичных случаях диагностика пневмонии у детей проводится участковым педиатром; в сомнительных ситуациях ребенку требуется консультация детского пульмонолога или фтизиатра, проведение КТ легких, фибробронхоскопии и др.
Лечение пневмонии у детей
Основаниями для госпитализации ребенка, заболевшего пневмонией, являются: возраст до 3-х лет, вовлечение в воспаление двух и более долей легких, тяжелая дыхательная недостаточность, плеврит, тяжелые энцефалопатии, гипотрофия, врожденные пороки сердца и сосудов, хроническая патология легких (бронхиальная астма, бронхолегочная дисплазия и др.), почек (гломерулонефрит, пиелонефрит), состояния иммунодефицита. В лихорадочном периоде ребенку показан постельный режим, рациональное питание и питьевая нагрузка.
Основным методом лечения пневмонии у детей является эмпирическая, а затем этиотропная антибактериальная терапия, для которой могут использоваться бета-лактамы (амоксициллин+клавулановая кислота и др.), цефалоспорины (цефуроксим, цефамандол), макролиды (мидекамицин, азитромицин, кларитромицин), фторхинолоны (ципрофлоксацин, офлоксацин), имипенемы (имипенем) и др. При неэффективности терапии в течение 36-48 часов стартовый антибиотик заменяют на препарат из другой группы.
Симптоматическая и патогенетическая терапия пневмонии у детей включает назначение препаратов жаропонижающего, муколитического, бронхолитического, антигистаминного действия. После стихания лихорадки показано физиолечение: СВЧ, индуктотермия, электрофорез, ингаляции, массаж грудной клетки, перкуторный массаж, ЛФК.
Прогноз и профилактика
При своевременном распознавании и лечении исход пневмонии у детей благоприятный. Неблагоприятный прогноз имеют пневмонии, вызванные высоковирулентной флорой, осложненные гнойно-деструктивными процессами; протекающие на фоне тяжелых соматических заболеваний, иммунодефицитных состояний. Затяжное течение пневмонии у детей раннего возраста чревато формированием хронических бронхолегочных заболеваний.
Профилактика пневмонии у детей заключается в организации хорошего ухода за ребенком, его закаливании, предупреждении ОРВИ, лечении ЛОР-патологии, вакцинации против гриппа, пневмококковой инфекции, гемофильной инфекции. Все дети, переболевшие пневмонией, подлежат диспансерному учету у педиатра в течение 1 года с проведением контрольной рентгенографии грудной клетки, ОАК, осмотра ребенка детским пульмонологом, детским аллергологом-иммунологом и детским отоларингологом.
Источник

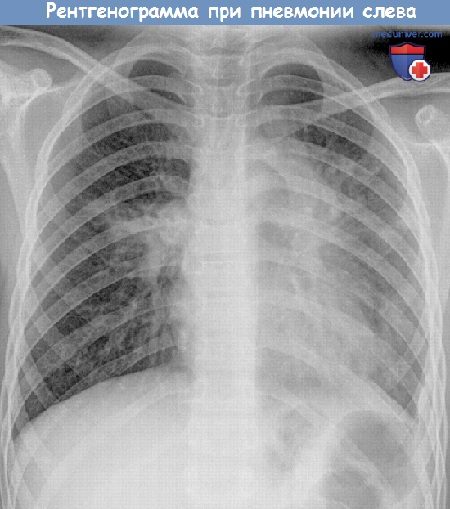 Рентгенограмма при пневмонии у ребенка.
Рентгенограмма при пневмонии у ребенка.