Гемангиома на губе у ребенка 2 месяца
Содержание статьи
Ðемангиома Ñ Ð´ÐµÑей
Гемангиома у детей – доброкачественное сосудистое образование, возникающее вследствие эмбрионального нарушения развития кровеносных сосудов. Гемангиома у детей имеет вид красного, багрового или синюшного пятна с плоской или возвышающейся над кожей поверхностью; гемангиомы склонны к интенсивному росту и кровотечениям. Обследование при гемангиоме у детей включает консультацию детского дерматолога и хирурга, рентгенографию анатомической области, где расположена сосудистая опухоль, УЗИ, ангиографию, исследование состояния свертывающей системы крови. Гемангиома у детей может быть подвергнута лазерному или хирургическому удалению, лучевой терапии, электрокоагуляции, криотерапии, склеротерапии, гормональному лечению и др.
Общие сведения
Гемангиома у детей — доброкачественная опухоль из сосудистой ткани, сосудистое родимое пятно, порок развития сосудов. В педиатрии и детской хирургии гемангиомы обнаруживаются у 1,1–2,6 % новорожденных и 10% детей первого года жизни. Гемангиома – самая распространенная доброкачественная опухоль кожи и слизистых у детей, составляющая около 50% всех опухолей мягких тканей в детском возрасте. В 2-3 раза чаще гемангиомы возникают у девочек.
Несмотря на доброкачественность, гемангиома у детей склонна к бурному прогрессирующему росту. Разрастаясь вширь и вглубь, гемангиома может прорастать и разрушать окружающие ткани; вызывать нарушение функций органов зрения, слуха, дыхания и др.; инфицироваться, изъязвляться и провоцировать кровотечение. Кроме этого, наличие гемангиомы у ребенка представляет значительный косметический дефект.
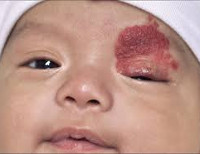
Гемангиома у детей
Причины гемангиомы у детей
Причины образования гемангиом у детей неизвестны, однако многочисленные наблюдения и обобщение данных позволили выдвинуть ряд предположений. Ввиду того, что гемангиомы возникают у детей грудного возраста, вероятно, предпосылкой для этого служит нарушение развития сосудов в эмбриональном периоде развития.
В свою очередь, нарушение васкулогенеза может происходить под влиянием приема беременной женщиной некоторых лекарств, перенесенных во время беременности вирусных заболеваний (гриппа, ОРВИ и др.), неблагоприятных экологических условий. Возможно, что появление сосудистых опухолей связано с гормональной регуляцией, поскольку прослеживается четкая гендерная зависимость — у девочек гемангиомы возникают чаще.
Классификация гемангиомы у детей
На основании морфологических признаков различают простую (капиллярную), кавернозную, комбинированную и смешанную гемангиому у детей.
Простая гемангиома происходит из капилляров; располагается на поверхности кожи; имеет четкие границы, плоскую, бугристо-узловую, бугристо-уплощенную поверхность; красный или багрово-синюшный цвет. Простая гемангиома у детей бледнеет при надавливании на пятно, а затем вновь восстанавливает свой цвет.
Пещеристая или кавернозная гемангиома у детей расположена подкожно в виде бугристого узлового образования. Она имеет мягко-эластическую консистенцию и состоит из полостей-каверн, заполненных кровью. Сверху пещеристая гемангиома покрыта неизмененной или синюшного оттенка кожей. При надавливании на узел, вследствие оттока крови, гемангиома бледнеет и спадается; при натуживании, кашле и плаче ребенка – напрягается и увеличивается в размерах (эректильный симптом, обусловленный притоком крови в кавернозные полости).
Комбинированная гемангиома у детей обладает признаками простой и кавернозной опухоли, имеет кожную и подкожную части. Клинические проявления зависят от преобладания капиллярного или пещеристого компонента.
Смешанная гемангиома у детей имеет сложное строение и содержит элементы сосудистой и других тканей (соединительной, нервной, лимфоидной). К гемангиомам смешанного типа относятся ангиофибромы, ангионевромы, гемлимфангиомы и др. Их цвет, консистенция и внешний вид зависят от входящих в состав сосудистой опухоли тканей.
Гемангиомы у детей могут иметь единичный или множественный характер; быть мелкими, крупными или обширными. В 95% случаев у детей диагностируется простая гемангиома. По течению патологического процесса различают гемангиомы с быстрым ростом, медленным ростом и отсутствием роста.
Симптомы гемангиомы у детей
В большинстве случаев гемангиома у ребенка обнаруживается сразу после рождения или в первые недели жизни; реже – в течение первых 2-3-х месяцев. Особенно интенсивный рост гемангиом у детей происходит в первом полугодии жизни; в дальнейшем, как правило, рост сосудистой опухоли замедляется.
Гемангиомы у детей (по мере убывания частоты) могут локализоваться в области волосистой части головы (особенно на затылке), лица (на веках, щеках, носу), полости рта, половых органов, верхней части туловища, рук и ног, внутренних органов и костей.
Внешне гемангиома у детей представляет собой плоское или возвышающееся над кожей бугристо-уплощенное, бугристо-узловатое или кавернозное образование. Размер пятна может варьировать от 1-2 мм до 10-15 и более см в диаметре: в последнем случае гемангиома занимает большую анатомическую область. Гемангиома у детей имеет различные формы и оттенки (от бледно-розового до бордово-синюшного). При гемангиомах кожи у детей четко выражена температурная асимметрия – сосудистое образование на ощупь горячее окружающих интактных тканей.
Рост гемангиомы происходит не только в ширину, но и вглубь, что может сопровождаться сдавлением тканей и нарушением функций соседних органов. Гемангиомы у детей легко подвергаются травматизации, обусловливая развитие кровотечения из опухоли, которое бывает сложно остановить. Другими осложнениями гемангиомы у детей служат изъязвление и инфицирование сосудистой опухоли.
Простые гемангиомы у детей могут подвергаться самопроизвольной регрессии. В процессе спонтанного исчезновения гемангимы выделяют 3 стадии: до конца 1-го года жизни, ранней инволюции (от 1 до 5 лет), поздней инволюции (до конца пубертатного периода). Регресс гемангиомы у детей начинается с появления в центре опухоли участков побледнения, которые постепенно распространяются от центра к периферии. По времени процесс спонтанного исчезновения гемангиомы у детей может занимать несколько лет.
Диагностика гемангиомы у детей
В обследовании детей с сосудистой опухолью принимают участие педиатр, детский хирург и детский дерматолог. В зависимости от топографии гемангиомы ребенку может потребоваться дополнительная консультация и обследование у детского офтальмолога, детского отоларинголога, детского гинеколога, детского уролога, детского стоматолога и других специалистов.
Приемы физикального обследования включают осмотр, пальпацию, аускультацию, определение площади гемангиомы у ребенка. Для выявления синдрома Казабаха-Мерритт, характеризующегося активным ростом гемангиомы, тромбоцитопенией и нарушением свертываемости крови, исследуются показали гемостаза (коагулограмма, количество тромбоцитов).
С целью оценки глубины распространения гемангиомы у детей, ее анатомо-топографических особенностей и структуры проводится УЗИ кожного новообразования с измерением скорости кровотока в паренхиме опухоли и периферических сосудах. Для выяснения особенностей кровоснабжения гемангиомы у детей, ангиоархитектоники и взаимоотношений с другими сосудами выполняется ангиография.
В случае необходимости определения заинтересованности окружающих тканей может выполняться рентгенография той или иной анатомической области (костей черепа, грудной клетки, орбит и т д.).
Лечение гемангиомы у детей
Раннему лечению (в первые недели и месяцы жизни) подлежат гемангиомы у детей, расположенные в области головы и шеи, в ротовой полости, аногенитальной области или имеющие тенденцию к агрессивному росту (увеличению площади в 2 раза за неделю), нерегрессирующие кавернозные гемангиомы, а также сосудистые образования, осложненные кровотечением, инфицированием, некрозом. Выжидательная тактика возможна при простых гемангиомах у детей, не представляющих серьезного косметического дефекта и опасности осложнений; при наличии признаков спонтанной регрессии сосудистой опухоли. При выборе способа лечения гемангиомы у детей руководствуются принципами достижения максимального онкологического, функционального и косметического результата.
Точечные и поверхностные гемангиомы у детей могут быть подвергнуты успешной электрокоагуляции, криодеструкции, лазерному удалению. Небольшие кавернозные и комбинированные гемангиомы хорошо поддаются склеротерапии. При глубоко расположенной сосудистой опухоли и невозможности ее удаления менее травматичными методами, прибегают к хирургическому иссечению гемангиомы у детей в пределах здоровых тканей. Возможно проведение эмболизации крупного сосуда, питающего гемангиому.
В отношении гемангиом, имеющих сложную анатомическую локализацию (например, в области глазницы или ретробульбарного пространства) или занимающих обширную площадь, применяется лучевое лечение (рентгенотерапия). При обширных гемангиомах кожных покровов у детей может назначаться гормональная кортикостероидная терапия. В трудных случаях (при глубоком расположении гемангиомы у детей, обширной площади поражения, сложном строении и труднодоступной локализации) возможно сочетание различных методов лечения: облучение сверхвысокочастотным магнитным полем плюс криодеструкция; гормональная терапия плюс хирургическое лечение или рентгенотерапия и т. д.
Прогноз при гемангиоме у детей
В 6,7% случаев гемангиомы у детей прогрессируют в течение первого года жизни, а затем подвергаются спонтанному обратному развитию в течение нескольких лет. Исходом обратного развития гемангиомы у детей может стать полное исчезновение с хорошим косметическим результатом, депигментация сосудистой опухоли, ее уплощение или рубцевание. Наилучший косметический эффект достигается при самопроизвольном исчезновении плоских гемангиом.
Решение о динамическом наблюдении или лечении гемангиомы у детей принимает детский хирург, поэтому во всех случаях необходимым является обращение за квалифицированной помощью. Ввиду того, что часто гемангиомы у детей склонны к бурному росту и различным осложнениям, в большинстве случаев избирается активная тактика. Возможности современной детской медицины позволяют выбрать оптимальный метод лечения гемангиомы у детей с тем, чтобы добиться оптимального функционального и эстетического результата.
Источник
емангиома у новорожденного
Гемангиома у новорожденногоХотя гемангиому можно лишь в редких случаях распознать при рождении, к первому году жизни эти образования наблюдаются примерно у 10% детей европеоидной расы. Младенческие гемангиомы в 2-3 раза чаще встречаются у девочек. Недавно было показано, что наиболее значительным фактором риска для развития младенческой гемангиомы является недоношенность. Очаги типично начинаются с фазы зарождения в форме едва заметных телеангиэктазий или красных пятен, которые быстро вырастают в ярко-красные, частично сжимающиеся опухоли. Ранние телеангиэктазий с окружающей их бледной зоной часто присутствуют при рождении или в течение первых дней жизни и могут быть ошибочно приняты за капиллярные пороки или незначительную родовую травму. У многих младенческих гемангиом имеется глубокий дермальный или подкожный компонент. Иногда у них отсутствует поверхностный компонент, в этом случае отличить гемангиомы от сосудистых мальформаций можно только по картине роста. Гистологически на ранних этапах определяются быстро растущие клетки, просветы сосудов узкие, щелевидные. По мере созревания просветы сосудов определяются лучше, а эндотелий уплощается. Заживление происходит путем апоптоза и последующего уменьшения клеточной пролиферации. Регресс гемангиомы ассоциируется с фиброзом и замещением сосудистой ткани жировой тканью. Размер младенческих гемангиом обычно удваивается в первые 2 месяца жизни и достигает 80% от максимума к 3-5-месячному возрасту (ранняя пролиферативная фаза). Пролиферация может продолжаться более медленными темпами до 6-12-го месяца жизни. В последующем развиваются признаки ранней инволюции: серый оттенок поверхности и уплощение более глубокого компонента. 25% гемангиом регрессируют к 2-летнему возрасту, 40-50% к 4-му году жизни, 60-75% — к 6 годам и 95% к подростковому возрасту. Инволюция не зависит от пола, локализации и количества гемангиом. К сожалению, у 50% детей остаются рубцы, дряблая кожа или телеангиэктазии. У глубоких и сегментарных младенческих гемангиом фаза роста длится дольше, следовательно, фаза разрешения также занимает больше времени. Еще одна небольшая группа гемангиом включает опухоли, полностью сформировавшиеся к моменту рождения, их называют также быстро разрешающимися врожденными гемангиомами. Большинство из таких очагов начинают регрессировать вскоре после рождения, и многие из них исчезают к 12-18-му месяцу жизни.
Хотя гемангиомы относятся к доброкачественным опухолям и, как правило, регрессируют, в редких случаях такие очаги могут нарушать жизненно важные функции, если они расположены вблизи анального отверстия, уретры, дыхательных путей или глаз. Гемангиома вокруг глаза или поражающая глазницу может ассоциироваться с обструкционной амблиопией или прямым повреждением содержимого глазницы. Множественные гемангиомы или одиночные, но крупные и быстро растущие очаги у детей раннего грудного возраста могут ассоциироваться с сердечной недостаточностью с высоким сердечным выбросом или диссеминированной внутрисосудистой коагуляцией (синдром Казабаха-Мерритт). Если кожных гемангиом у младенца больше пяти, они могут поражать внутренние органы, включая печень, ЖКТ, почки и ЦНС. Тем детям, у которых гемангиома угрожает функции органов или является причиной уродующего дефекта, который в будущем потребует хирургического вмешательства, терапия проводится в обязательном порядке. Традиционным методом лечения уже более 40 лет являются высокие дозы КСП (преднизолон в дозе 2-3, а иногда до 5 мг/кг массы тела/сут.). С 2008 г., когда в качестве дополнительного варианта терапии у младенцев был предложен пропранолол, препарат нашел широкое применение в практике. Хотя рандомизированные плацебо-контролируемые исследования не проводились, большинство специалистов предпочитают пропранолол системному применению КСП из-за явно лучшего профиля безопасности и эффективности по данным сравнительных ретроспективных исследований. Максимальными рисками при приеме про-пранолола, который является неселективным b-блокатором, для этой группы пациентов являются гипогликемия, гипотензия и брадикардия. В случае тяжелого поражения иногда необходима комбинированная терапия пропранололом и системными КСП. После обнаружения в середине 1990-х годов 20% риска спастической диплегии у младенцев младше 1 года жизни при лечении интерфероном-а он потерял свои позиции препарата выбора. К другим побочным эффектам интерферона-а относятся лихорадка, нейтропения, повышенные показатели функциональных тестов печени, гриппоподобные симптомы и очень беспокойное поведение ребенка. Препаратом третьей линии в случае угрожающих жизни гемангиом является винкристин. Для отдельных гемангиом возможно внутриочаговое введение КСП и/или раннее хирургическое иссечение опухоли, находящейся в пролиферативной фазе роста. Однако в большинстве случаев хирургическое вмешательство следует отложить до частичной или полной инволюции очагов. Гемангиомы в области подгузников и в кожных складках склонны к изъязвлениям и инфекции. Для предупреждения панникулита и рубцевания требуются тщательные гигиенические мероприятия, местное и системное применение антибиотиков, наложение герметичных повязок, использование защитных паст или терапия импульсным лазером на красителях. Неэффективность этих консервативных мероприятий и наличие изъязвлений, сопровождающихся постоянной болью, инфекциями и/или кровотечениями — основание для обсуждения мер системной терапии. Как правило, младенческие гемангиомы не сочетаются с внекожными синдромами, но есть несколько примечательных исключений. Гемангиома по средней линии, особенно в пояснично-крестцовом отделе, с сегментарной морфологией или крупного размера, может ассоциироваться с аномалиями подлежащих отделов позвоночника и спинного мозга. Различные авторы сообщали о сочетании пояснично-крестцовых младенческих гемангиом с аномалиями мочеполового тракта, почек и спинного мозга в составе синдромов, по-разному обозначавшихся авторами как поясничный, крестцовый и тазовый синдром.
УЗИ в течение первых 8-12 недель помогает исключить эти аномалии; по истечении этого времени необходима МРТ. Массивные гемангиомы на лице и волосистой части головы сочетаются с синдромом PHACE (Posterior fossa brain malformation + Hemangiomas + Arterial anomalies + Cardiac defects + Eye defects), который включает порок задней черепной ямки, гемангиомы, артериальные аномалии, кардиологические дефекты, дефекты глаз. МРТ помогает определить распространенность этих дефектов. Хотя импульсный лазер на красителях исходно был разрешен для терапии «винных» пятен, он полезен также в лечении ранних тонких гемангиом и остаточных телеангиэктазий в более позднем детском возрасте. Поверхностный компонент быстро растущих гемангиом можно «изолировать» с помощью импульсного лазера на красителях, а изъязвления на поверхности, которые не реагируют на местное лечение, быстро заживают после лазерной терапии. Однако импульсный лазер на красителях неэффективен для профилактики или эрадикации более глубоких компонентов гемангиом.
Гемангиомы следует отличать от других сосудистых опухолей младенческого возраста. Пиогенная гранулема — распространенная сосудистая опухоль, состоящая из напоминающей грануляцию ткани. Она обычно развивается после периода новорожденности и типично встречается в старшем грудном возрасте и у начинающих ходить детей. Очаг представляет собой кровавый, покрытый коркой узел, обычно менее 1 см в диаметре. Пиогенные гранулемы часто появляются на лице. Терапия проводится методом деструкции с помощью электрокоагулятора или лазера. Пучковые ангиомы появляются при рождении или в течение первых нескольких лет жизни в форме инфильтрированных красно-лиловых бляшек или крупных твердых экзофитных узлов. Хотя для многих очагов характерно длительное течение, некоторые из них разрешаются без терапии в течение первых двух лет жизни или реагируют на системные стероиды. Биопсия кожи необходима, чтобы дифференцировать пучковую ангиому и редкие саркомы младенческого возраста. Синдром Казабаха-Мерритт обычно ассоциируется с пучковой ангиомой, капошиформной гемангиоэндотелиомой или иногда гемангиоперицитомой, все они имеют общие признаки с гемангиомой. — Вернуться в оглавление раздела «Дерматология» Оглавление темы «Пятна кожи новорожденных»:
|
Источник
